Case della Comunità: modelli organizzativi e servizi
Con il Piano Nazionale di Ripresa e Resilienza (PNRR) e il Decreto del ministero della Salute 23 maggio 2022, n. 77 sui “Modelli e standard per lo sviluppo dell’assistenza territoriale nel Servizio Sanitario Nazionale” sono state introdotte le Case della Comunità, un nuovo strumento del Servizio sanitario nazionale che ha come obiettivo quello di potenziare il sistema delle cure territoriali per garantire ai cittadini una presa in carico diffusa nei territori.
Il Servizio Sanitario Nazionale (SSN), uno dei primi al Mondo per qualità e sicurezza, istituito con la legge n. 833 del 1978, si basa, su tre princìpi fondamentali: universalità, uguaglianza ed equità. Il perseguimento di questi princìpi richiede un rafforzamento della sua capacità di operare come un sistema vicino alla comunità, potenziando i servizi assistenziali territoriali, riducendo le disuguaglianze e costruendo un modello di erogazione dei servizi condiviso ed omogeneo sul territorio nazionale. Un modello che si rivela importante per tutti i cittadini ma che può avere dei risvolti significativi in particolare per le persone con fragilità (anziani, persone con disabilità, persone non autosufficienti).
Secondo gli ultimi dati ISTAT, in Italia al 1° gennaio 2024, la popolazione ultrasessantacinquenne, che nel suo insieme contava 14 milioni 358mila individui, costituiva il 24,3% della popolazione totale, in aumento rispetto all’anno precedente. Anche il numero degli ultraottantenni, i cosiddetti grandi anziani, era in crescita: 4 milioni 554mila individui, quasi 50mila in più rispetto al 2023. Le persone anziane, spesso affette da più patologie croniche, hanno esigenze assistenziali determinate non solo da fattori legati alle condizioni cliniche, ma anche da fattori quali lo status socio-familiare e ambientale o l’accessibilità alle cure. Queste persone sono a rischio più elevato di utilizzo inappropriato dei servizi sanitari: accessi al Pronto Soccorso o ricovero in ospedale. Secondo i dati di AGENAS, nel 2023 sono stati registrati 18,27 milioni di accessi nei Pronto soccorso degli ospedali, con un incremento rispetto all’anno precedente del 6%. Il 68% di questi accessi erano codici bianchi e verdi e di questi quasi 4 milioni erano accessi impropri. Si trattava essenzialmente di pazienti che non presentavano traumi e arrivavano in Pronto soccorso in modo autonomo o inviati dal medico di famiglia, nei giorni feriali e festivi e in orari diurni, con dimissione al domicilio o a strutture ambulatoriali. Numeri che potrebbero essere notevolmente ridotti potenziando l’assistenza territoriale, attraverso reti e servizi capillari in grado fornire risposte ai bisogni primari di assistenza in tempi rapidi, lasciando agli ospedali la presa in carico delle acuzie.
Nel documento sulle “Linee di indirizzo per l’attuazione del modello organizzativo delle Case della Comunità hub” presentato da AGENAS, sono state individuate le diverse tipologie di intensità assistenziale necessarie in base alle condizioni di salute degli individui. La stratificazione permette di suddividere la popolazione in funzione del numero di condizioni croniche presenti. In questo modo, è possibile identificare almeno tre strati di popolazione che, unitamente alla valutazione della gravità clinica e delle prestazioni che ne conseguono, possono contribuire alla definizione della complessità e intensità assistenziale dei percorsi di presa in carico:
- senza patologie croniche (sani o apparentemente sani);
- con una sola patologia cronica (cronicità semplice);
- con due o più cronicità (cronicità complessa ed avanzata).
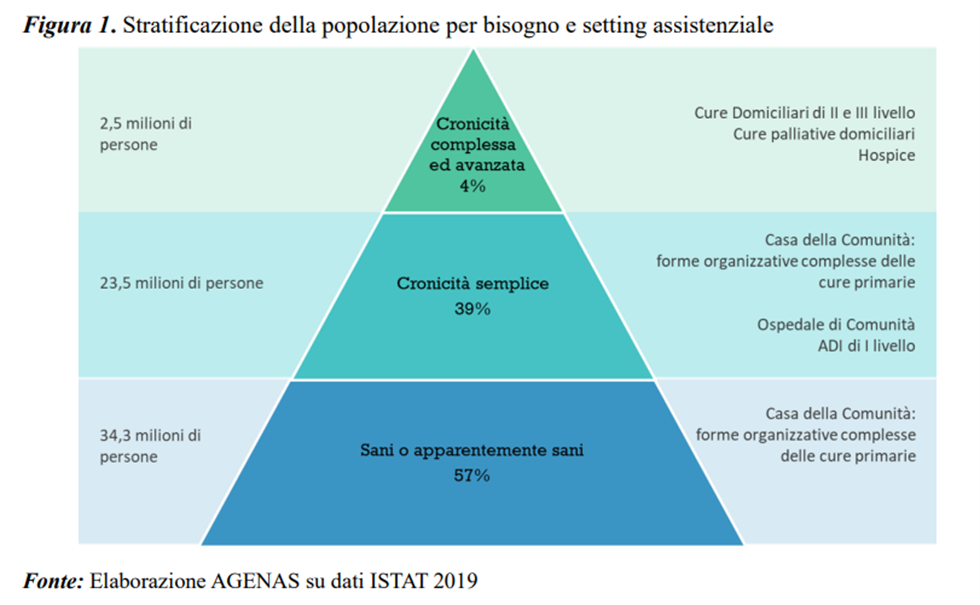
Figura 1. Stratificazione della popolazione in funzione delle patologie
Secondo i dati riportati da AGENAS, il 39% della popolazione complessiva ha una cronicità semplice che richiede una presa in carico da parte dei team multiprofessionali territoriali (forme organizzative dell’assistenza primaria, Case della Comunità, ecc.), mentre il 4% della popolazione complessiva è affetto da forme di cronicità complessa e avanzata, che richiedono una presa in carico da parte di team assistenziali dedicati e appositamente formati (team di Cure domiciliari integrate di II e III livello, team di Cure palliative, ecc.).
Tali dati, rapportati alla popolazione complessiva italiana, confermano la necessità di prendere in carico circa 23,5 milioni di persone con bisogni assistenziali semplici, nonché circa 2,5 milioni di persone con bisogni assistenziali complessi. La restante parte di popolazione, circa 34 milioni di persone sane o apparentemente sane, tuttavia, necessitano anch’esse di interventi di sanità di iniziativa, soprattutto in ambito di prevenzione.
In questo contesto si inserisce il ruolo fondamentale delle Case della Comunità, un luogo che avrà un’organizzazione simile a quella di un ospedale e che dovrebbe garantire un accesso costante e continuo, tenendo conto non solo dei bisogni clinici ma anche di quelli sociali ed economici.
Ma come funzionano le Case della Comunità? Quali servizi saranno a disposizione dei cittadini? Quando saranno attive nei territori?
Le Case della Comunità: che cosa sono?
Secondo quanto riportato nel DM 77/2022, la Casa della Comunità (CdC) è “il luogo fisico e di facile individuazione al quale i cittadini possono accedere per bisogni di assistenza sanitaria, socio-sanitaria a valenza sanitaria e il modello organizzativo dell’assistenza di prossimità per la popolazione di riferimento.”
La Casa della Comunità è, quindi, una struttura facilmente riconoscibile e raggiungibile dalla popolazione, nella quale i cittadini troveranno non solo l’erogazione di interventi sanitari, ma anche accoglienza, informazioni, orientamento riguardo ai servizi di natura sociale o sociosanitaria. Rappresenta il luogo in cui il SSN si coordina e si integra con il sistema dei servizi sociali degli enti locali del territorio di riferimento.
La Casa della Comunità introduce un modello organizzativo di approccio integrato e multidisciplinare attraverso la modalità operativa dell’équipe multiprofessionale territoriale. L’attività, infatti, deve essere organizzata in modo tale da permettere un’azione d’équipe nella quale sono compresi Medici di Medicina Generale, Pediatri di Libera Scelta, Specialisti Ambulatoriali Interni, Infermieri di Famiglia o Comunità (IFAoC) e altri professionisti della salute quali, ad esempio, Psicologi, Ostetrici, Professionisti dell’area della Prevenzione, della Riabilitazione e Tecnica, e Assistenti Sociali.
Proprio per le caratteristiche dei servizi offerti, la Casa della Comunità diventa luogo di contatto e di relazioni che vanno oltre i muri, creando così connessioni con servizi presenti nel territorio, tra i quali: le Aggregazioni Funzionali Territoriali (AFT), gli ospedali per acuti, i poliambulatori e i consultori, gli Ospedali di Comunità, le COT, la Centrale Operativa 116117, l’Unità di Continuità Assistenziale (UCA), le farmacie dei servizi, i Punti Unici di Accesso (PUA), i Servizi Sociali dei Comuni, le associazioni del Terzo Settore, scuole, palestre, circoli culturali e sportivi, con un approccio sistemico, capillare e partecipativo di promozione comunitaria della salute.
In questa accezione, la Casa della Comunità include sia i servizi erogati direttamente dal servizio sanitario sia quelli erogati da altri attori come Enti Locali, farmacie dei servizi e di comunità, reti sociali e di volontariato appartenenti al Terzo Settore.
I modelli organizzativi: Case della Comunità hub e spoke
Nel DM 77/2022 vengono previsti due modelli organizzativi diversi per le Case della Comunità che rispondono a differenti esigenze territoriali con lo scopo di garantire equità di accesso, capillarità e prossimità del servizio. In particolare, sono previste: le Case della Comunità hub e le Case della Comunità spoke.
La Case della Comunità hub è la struttura di riferimento nella quale sarà assicurata la presenza medica h 24, 7 giorni su 7, anche attraverso il servizio di continuità assistenziale e la presenza infermieristica h 24, 7 giorni su 7. In questo luogo i cittadini troveranno Medici di medicina generale, Pediatri di libera scelta, specialisti ambulatoriali interni, infermieri di famiglia o comunità, infermieri che operano nell’assistenza domiciliare, presenza di tecnologie diagnostiche di base.
Le CdC hub sono fondamentali per coordinare i servizi a livello territoriale con un’attenzione particolare ai pazienti cronici in carico ai Medici dell’équipe.
Le Case della Comunità spoke sono, invece, delle articolazioni territoriali delle Case della Comunità hub, che presentano una dotazione di servizi più ridotta. In queste strutture la presenza medica deve essere garantita h 24, 7 giorni su 7, mentre la presenza infermieristica sarà obbligatoria solo per 12 h, 7 giorni su 7. Inoltre, alcune attività come i servizi diagnostici di base o il punto prelievi, obbligatorie nelle Case della Comunità hub, sono facoltative nelle Case della Comunità spoke.
I professionisti che operano nelle Case della Comunità e i servizi disponibili
Nelle Case della Comunità hub sarà possibile usufruire di servizi di diagnostica di base e di servizi di specialistica ambulatoriale per le patologie ad alta prevalenza, tra le quali l’area di cardiologia, di pneumologia/fisiopatologia respiratoria, di neurologia, di diabetologia, di oncologia, di geriatria, internistica, ecc…

Figura 2: Modello Organizzativo Case della Comunità hub e spoke
In particolare, le attività garantite dalla Casa della Comunità hub sono:
- assistenza al pubblico e supporto amministrativo/organizzativo ai pazienti (PUA);
- assistenza primaria erogata attraverso équipe multiprofessionali e continuità assistenziale;
- assistenza infermieristica;
- assistenza specialistica ambulatoriale di primo e secondo livello;
- assistenza domiciliare;
- assistenza sanitaria e sociosanitaria;
- punto prelievi;
- diagnostica di base;
- prenotazioni con collegamento al Centro Unico di Prenotazione (CUP) aziendale;
- partecipazione della Comunità e valorizzazione della co-produzione.
Sia nelle Case di Comunità hub che spoke, dovrà essere garantita la presenza di un Punto Unico di Accesso (PUA). Il PUA rappresenta il luogo fisico in cui il cittadino trova accoglienza, informazione, orientamento e una prima valutazione in risposta alla richiesta di intervento per bisogni sociosanitari (legati per esempio ad una condizione di fragilità e/o di non autosufficienza), attraverso l’integrazione e la stratificazione della valutazione della domanda, e la sinergia di figure professionali con competenze specifiche come il Medico del ruolo unico di assistenza primaria, l’IFoC, l’assistente sociale e i professionisti della riabilitazione.
La diffusione nel territorio: quante saranno le Case della Comunità?
Il modello delineato dal DM 77/2022 prevede che in ogni Regione sia garantito uno standard minimo di 1 Casa della Comunità hub ogni 40.000/50.000 abitanti. È importante sottolineare che gli standard nazionali fissano una soglia minima (almeno 1 Case della Comunità hub ogni 40-000/50.000 ab.) ma non un tetto massimo. Saranno comunque le regioni a stabilire se realizzare un numero di Case della Comunità hub superiore a quello stabilito.
Non ci sono invece parametri quantitativi di riferimento per le Case della Comunità spoke che dovranno tenere conto delle caratteristiche orografiche e demografiche del territorio al fine di favorire la capillarità dei servizi e maggiore equità di accesso, in particolare nelle aree interne e rurali, nel pieno rispetto del principio di prossimità.
Il PNRR prevede l’attivazione di 1.038 Case della Comunità entro la metà del 2026, che potranno utilizzare sia strutture già esistenti sia nuove.
Il decreto Ministero Salute n. 77/2022 sugli standard territoriali afferma che “tutte le strutture fisiche territoriali già esistenti devono utilmente rientrare nella progettazione della nuova geografia dei servizi e strutture territoriali e quindi delle Case della Comunità e dei servizi correlati in rete. Il piano di sviluppo dei servizi territoriali di ogni singolo contesto regionale deve quindi tendere ad una progettazione dei servizi in rete, con una precisa selezione delle infrastrutture fisiche esistenti da valorizzare, riorientare con altre vocazioni e servizi o dismettere”. Per cui la progettazione della delle Case della Comunità deve tener conto, riorganizzare e ricollocare le strutture pre-esistenti in un’unica rete di Case della Comunità. In Italia, nel 2021 sono state censite almeno 554 Case della Salute. La Casa della Salute, come definita dal Decreto del 2007, è una struttura polivalente in grado di erogare in uno stesso spazio fisico l'insieme delle prestazioni socio-sanitarie, favorendo, attraverso la contiguità spaziale dei servizi e degli operatori, l'unitarietà e l'integrazione dei livelli essenziali delle prestazioni sociosanitarie. In questo contesto ci sono dunque ampie possibilità di riutilizzo delle “vecchie” 554 Case della Salute che potranno essere riconvertite in Case della Comunità hub o in Case della Comunità spoke secondo le necessità della programmazione sanitaria regionale o anche destinate ad altri utilizzi.
In termini di risorse, per le Case della Comunità sono previsti 2 miliardi di euro dal Piano Nazionale di Ripresa e Resilienza (PNRR).

I finanziamenti saranno ripartiti tra le Regioni in base alla quota di accesso del 2021, con un meccanismo di ponderazione pensato per garantire al mezzogiorno almeno il 45% delle risorse. In base a questi criteri, le regioni con i maggiori finanziamenti dal PNRR in termini assoluti per le Case della Comunità saranno Lombardia (277,2 milioni di euro), Campania (249,7 milioni), Sicilia (quasi 217 milioni), Puglia (177,2) e Lazio (158,5).
Ad oggi, da quanto emerge dal documento della Corte dei Conti sullo stato di attuazione del Piano Nazionale di Ripresa e Resilienza (PNRR) pubblicato nel maggio 2024, al 31 dicembre 2023 solo 1% sono attive rispetto agli oltre 1.141 contratti sottoscritti per la realizzazione delle Case di Comunità. Le Case della Comunità sono operative solo in alcune Regioni tra le quali la Lombardia, l’Emilia Romagna, il Lazio.
La Casa della Comunità rappresenta il fulcro della nuova rete territoriale, dal momento che è il luogo dove i cittadini potranno trovare assistenza h24 ogni giorno della settimana, in un modello organizzativo integrato e multidisciplinare che deve rappresentare il motore per l’assistenza territoriale quale “struttura pubblica forte” che coordina professionisti sanitari e sociali.
Ci auguriamo, vista l’importanza di queste strutture, che siano rispettati i tempi di realizzazione e di effettivo funzionamento delle Case della Comunità in modo da costruire un sistema integrato di assistenza, incentrato sulle necessità di presa in carico della persona, capace ancora di rispondere in modo universale ai bisogni di cura.
Abbiamo bisogno di un modello di sanità di prossimità più vicino alle persone, che sviluppi davvero modelli di assistenza territoriale fondati sul “to cure” (curare) e sul “to care” (prendersi cura).
RIFERIMENTI